この記事のまとめ
最近、「知人が食道がんと診断された。自分も心配で診てもらいたい」といった患者さんが増えています。胃がんや大腸がんとは異なり、食道がんは自治体の検診がないため、多くは症状が出てから胃カメラなどの検査で見つかるか、あるいは別の診察や検査の際に偶然見つかることが多い印象です。この記事では食道がんの原因や症状、早期発見の方法、治療法などについて詳しく解説します。 要点を以下にまとめました。
要点
・日本人に多い食道がんはほとんどが「扁平上皮がん」で、その主な原因は飲酒と喫煙です。咽頭がんや喉頭がんを合併している方も少なくありません。 ・がんが消化管の壁にどれだけ深く入り込んでいるか(浸潤の深さ)により、早期がんと進行がんに分類されます。 ・治療には薬物療法や認知行動療法などがある。 ・早期の食道がんであれば内視鏡による切除が可能なことが多く、がんの進行度によって治療法は大きく異なります。 ・早期の食道がんは自覚症状がないことがほとんどで、胃カメラ(上部消化管内視鏡)検査が早期発見の鍵となります。胃カメラ検査では咽頭がんの有無も同時に確認します。 ・食道がんのハイリスク群の一部では、保険診療で定期的に胃カメラを受けることができます(飲酒・喫煙習慣は除く)。 ・飲酒・喫煙習慣がある方は、食道がんのハイリスク群に該当します。自由診療(人間ドック)であっても、定期的な内視鏡検査はがんの早期発見と根治に繋がります。食道ってどんな臓器?
食道は文字通り「食べ物が通る道」です。 胸の中にあり、のど(咽頭)と胃をつなぐ管状の臓器で、成人男性の場合、長さはおよそ25cmほどあります。心臓と背骨の間にある「後縦隔(こうじゅうかく)」というスペースを通っています。 同じ消化管である胃や腸と異なり、食道は消化や吸収の働きを持たない、単なる通り道にすぎません。そのため表面を覆う組織の構造も胃や腸と異なります。胃の内側は消化や吸収を行う「腺上皮(せんじょうひ)」という組織でできていますが、食道は皮膚と同じ種類に属する「扁平上皮(へんぺいじょうひ)」で構成されています。 なお、口から胃までの間にある舌、頬の内側の粘膜、咽頭なども、すべて扁平上皮で覆われています。 この組織の成り立ちは『がん』ととても重要なつながりがあります。
食道がんの種類・分類~早期がんと進行がん~
<組織の分類>
食道がんとは、食道の内側を覆う粘膜が悪性腫瘍(がん)になったものを指します。なかでも、食道粘膜の表面を構成する扁平上皮ががん化したものを「扁平上皮がん」と呼びます。日本人の食道がんの約90%は、この扁平上皮がんです。 また、のど(咽頭や喉頭)の扁平上皮もがん化することがあり、食道がん患者さんの5〜10%が咽頭がんや喉頭がんを合併する(重複がん)ことが知られています。 さらに、食道と胃のつなぎ目には、扁平上皮ではなく、胃と同じ粘膜組織である腺上皮ができることがあります。これをバレット上皮と呼び、ここから発生するがんをバレット腺癌といいます。欧米では食道腺がんが食道がんの過半数を占めており、食生活の違いや逆流性食道炎の頻度の多さが関与していると考えられています。<進行度の分類>
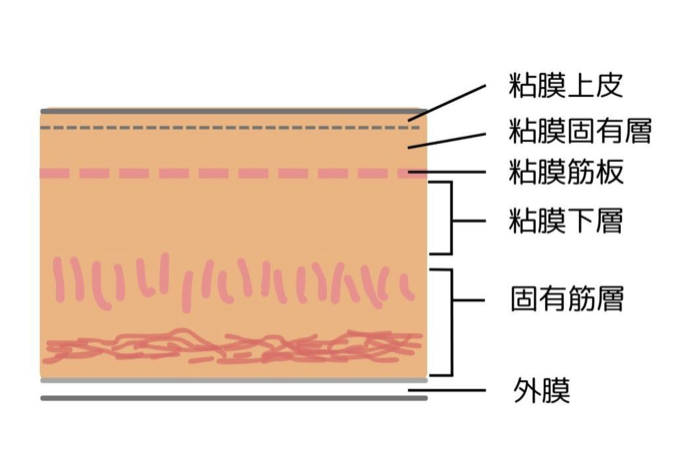 食道や胃、大腸などの消化管がんは、消化管の内側にある粘膜上皮から発生します。発生初期では転移のリスクは低いものの、がんが成長すると徐々に消化管の深いところへと広がっていき、やがて転移のリスクが高くなります。この深部への広がりを「浸潤(しんじゅん)」と呼びます。
がんは進行度によって「早期がん」と「進行がん」と区別され、その基準は臓器ごとに明確に定められています。消化管がんは、がんが消化管の壁内に浸潤し、筋層という深い層にまで達した場合に「進行がん」と呼ぶと定義されています。
ただし、食道がんは他の消化管がんと異なり、「表在がん」という独自の分類が用いられています。これは、がんが粘膜層から粘膜下層までにとどまっている状態を指します。食道の場合は、その表在がんの中でも粘膜層内に限局しているものを「早期食道がん」と呼んでいます。
これらの分類は「食道癌取扱い規約」という専門のルールブックで定義されていますが、胃や大腸など他の臓器における「早期がん」とは意味がやや異なるため、注意が必要です。
食道や胃、大腸などの消化管がんは、消化管の内側にある粘膜上皮から発生します。発生初期では転移のリスクは低いものの、がんが成長すると徐々に消化管の深いところへと広がっていき、やがて転移のリスクが高くなります。この深部への広がりを「浸潤(しんじゅん)」と呼びます。
がんは進行度によって「早期がん」と「進行がん」と区別され、その基準は臓器ごとに明確に定められています。消化管がんは、がんが消化管の壁内に浸潤し、筋層という深い層にまで達した場合に「進行がん」と呼ぶと定義されています。
ただし、食道がんは他の消化管がんと異なり、「表在がん」という独自の分類が用いられています。これは、がんが粘膜層から粘膜下層までにとどまっている状態を指します。食道の場合は、その表在がんの中でも粘膜層内に限局しているものを「早期食道がん」と呼んでいます。
これらの分類は「食道癌取扱い規約」という専門のルールブックで定義されていますが、胃や大腸など他の臓器における「早期がん」とは意味がやや異なるため、注意が必要です。
<食道がんが転移する仕組み>
消化管では、粘膜層と筋層の間にある粘膜下層に、血管やリンパ管(脈管)が網目のように広がっています。がんが浸潤してこの脈管まで達すると、がん細胞が血管やリンパ管の中に入り込み、リンパ節や他の臓器に運ばれて転移が起こります。特に進行がんでは、がんがこの脈管のある層に及んでいるため、転移のリスクも高くなります。 ただし、食道表在がんであっても粘膜下層まで浸潤している場合は、他の消化管がんと比較してリンパ節転移を起こしやすいことがわかっています。食道がんだけではありませんが、「進行がんでなければ転移しない」ということではありません。食道がんの原因とリスク因子は?
日本人に多い食道扁平上皮がんの主な原因は飲酒と喫煙です。 特に、飲酒により体内にできる「アセトアルデヒド」という物質を分解しにくい体質の人(ALDH2という酵素の働きが弱い人)は、食道がんのリスクが非常に高いことが分かっています。お酒を飲むとすぐ顔が赤くなる人(フラッシャーといいます)は、この体質である可能性が高いといえます。アセトアルデヒドは発がん性物質で、体内に蓄積すると食道粘膜にダメージを与え、がんのリスクが高まるのです。同じ扁平上皮がんである咽頭がんや喉頭がん、舌がんなどは食道がんとの関連性が非常に高く、やはり飲酒と喫煙が主な原因です。 飲酒・喫煙以外だと、栄養状態の不良、野菜や果物の摂取不足によるビタミン類の欠乏なども、食道がんの発生リスクを高める要因とされています。 もう一方の組織型である食道腺がんの主な原因は、胃食道逆流症(GERD)です。胃酸の逆流が長期間にわたって食道に炎症を引き起こすと、「バレット上皮」と呼ばれる腺上皮が出現することがあります。このバレット上皮を基盤として腺がんが発生します。バレット上皮はその範囲・広さによって、範囲が狭いSSBEと、範囲が広いLSBEに分けられます。日本のガイドラインでは、SSBEの腺がん発生率が非常に低いことなどから、SSBEのみに対して定期的な胃カメラ検査の受診は推奨されていません。一方、LSBEは発がん率が高いため、定期的な胃カメラ検査が推奨されています。その他、肥満や食生活の欧米化、喫煙もリスクとされています。 参考文献:「食道癌診療ガイドライン 2022年版」
食道がんの症状
食道がんは、早期の段階ではほとんど自覚症状がありません。がんが進行し、食道の内腔が狭くなると食事のつかえ感が出現します。また、がんの組織は非常に脆いため、がんが崩れて出血を起こすと、吐血や黒色便といった症状がみられることがあります。 さらに、がんが周囲の臓器へ浸潤すると、症状は多様化します。胸部や背部への浸潤では、胸や背中の痛み・圧迫感・違和感が出現することがあります。 反回神経(声帯を動かす神経)までがんが及ぶと、声がかすれる、枯れるといった嗄声(させい)が起こります。食道の周りの臓器まで浸潤すると、胸や背中に痛みや圧迫感、違和感が出現することがあります。声帯を動かす反回神経という神経まで浸潤すると、声がかすれる、声が枯れるといった症状が出現します。また、気管に浸潤して食道気管瘻という異常な通り道ができると、常に咳が止まらない、息が苦しいといった症状が出るほか、肺炎や喀血を引き起こすこともあります。 食道がんに限らず、がん細胞は成長のために多くのエネルギーを必要とします。体に必要なエネルギーが取られてしまい、短期間に急激に体重が減少することがあります。こうした体重減少からがんに気づくケースもあります。 このように、進行の仕方によって症状はさまざまですが、進行がんであっても症状が出ないこともあります。そのため、食道がんは“症状が出る前に見つけること”が非常に重要です。特にハイリスク群の方(飲酒・喫煙習慣があり、顔が赤くなる体質の方など)は、定期的に内視鏡検査(胃カメラ)を受けることを強く推奨いたします。
食道がんの検査~診断と進行度の評価~
食道がんが疑われる場合、最も有効な検査は「内視鏡検査(胃カメラ)」です。”胃”カメラですが、食道も詳細に観察することができます。とくに早期の小さな食道がんは、胃カメラでなければ診断することができません。 胃カメラで食道がんが疑われた場合、組織の一部を採取して、顕微鏡でがん細胞の有無を確認する生検検査を行います。 また、胃カメラのもう一つの利点は、のど(咽頭)も観察できるところです。食道がんの5-10%に咽頭がんや喉頭がんが合併しており、特に下咽頭というところにがんが発生しやすいとされています。胃カメラ検査では、この下咽頭も観察可能です。 上記の検査は、がんの存在を確認するためのものですが、胃カメラはがんの進行度を評価する検査としても重要です。特に、表在がんにおける深達度診断において大きな役割を果たします。 がんがどこまで食道の壁に浸潤しているかは転移のリスクと密接に関わります。治療方針も異なってくるため非常に重要です。正確な深達度評価は、切除した組織の病理検査によって初めて確定されますが、治療前にその可能性を推定するのは胃カメラ検査の役割です。 内視鏡検査では、がん表面の形状や血管パターンなどから、浸潤の可能性を評価します。補助的な検査として、少し前までは「超音波内視鏡検査(EUS)」も用いられていました。これは、消化管壁の層構造を超音波で可視化する特殊な検査で、一部の専門施設で行われてきました。しかし、JCOG1604試験という日本の多施設研究により、食道表在がんの深達度診断には有効でないとされ、現在ではあまり実施されなくなっています。 参考文献:JCOG1604「臨床病期IA 食道癌の深達度診断における超音波内視鏡の有用性に関する非ランダム化検証的試験」 さらに、がんが進行すると、周囲の臓器への浸潤や、血管・リンパ管を介した転移が起こります。これらの進行度を評価するためには「造影CT検査」が基本となります。 造影CTだけでは評価が難しい場合には、「PET-CT検査」や「MRI検査」などが追加されることもあります。これらの画像検査は、がんの広がりや転移の有無を包括的に評価するために重要です。
食道がんの治療法
食道がんの治療は、がんの進行度や患者さんの全身状態によって異なります。主な治療法には、内視鏡治療、手術、化学療法(抗がん剤治療)、放射線治療があります。
<内視鏡治療(ESD;内視鏡的粘膜下層剥離術)>
がんに転移がなく、食道粘膜に発生したがんが粘膜層内にとどまっている場合に行われる治療法です。胃カメラの先端から電気メスを出し、がんを粘膜ごと切除します。切除した検体は病理検査にまわされ、がんの深さや、血管・リンパ管への浸潤の有無などが詳しく評価されます。このように、ESDは治療であると同時に、正確ながんの進行度を知るための検査の役割も果たします。 病理検査の結果、術前の予想よりも進行していると判明した場合には、追加治療(外科手術や化学放射線療法)を検討します。<外科手術>
がんが他の臓器に転移していないものの、内視鏡治療では対応できない深さまで浸潤している場合や、リンパ節転移が食道周囲に限局している場合に選択されます。 まず化学療法でがんを小さくしてから手術を行う方法が、現在の標準的な治療とされています。<化学療法(抗がん薬治療)、放射線治療>
がんが他の臓器に転移しており手術が難しい場合や、内視鏡治療後の追加治療として行われます。また、手術の前に行う術前治療としても用いられます。 化学療法と放射線治療は、単独で行う場合もあれば、両者を組み合わせた化学放射線療法として行うこともあります。患者さんの状態やがんの進行度に応じて、最適な治療法を選択します。<緩和治療>
がんに伴う痛みや息苦しさ、飲み込みにくさなどのつらい症状を和らげるための治療を緩和治療といいます。緩和治療には、痛みのコントロールをはじめ、がんによって食道が狭くなり食事がとれない場合に行うステント治療(食道に筒状の器具を入れて通り道を確保する処置)など、さまざまな方法があります。 緩和治療は、がんを完全に治すこと(根治)を目的とした治療と並行して行われることもあります。また、手術や抗がん剤治療、放射線治療も、がんの進行を抑えたり症状を軽くすることを目的として行う場合は「緩和治療」に含まれます。 たとえば、すでにがんが他の臓器に転移していて手術ができない場合、化学療法や放射線治療によってがんの進行を抑え、苦痛を軽減したり新たな症状が出るのを防ぐことが目的になります。 また、緩和的な手術として「食道バイパス術」という方法があります。これは、がんで食道が詰まって食事ができなくなった場合に、がんのある食道はそのままにして、胃や腸を使って、首の食道から胃へとつながる新しい通り道をつくる手術です。この手術により、再び口から食事をとることが可能になります。禁煙・節酒で食道がんの予防、早期発見のための胃カメラ検査
がんの予防には1次予防と2次予防があります。 1次予防:がんにならないように生活習慣を改善するなど、発症を防ぐ取り組み 2次予防:がんを早期に発見し、早期に治療することで重症化を防ぐ取り組み 日本人に多い食道がんの多くは、喫煙や飲酒を主な原因とする扁平上皮がんです。そのため、禁煙や節酒は1次予防として最も重要です。 また、食道がんの早期発見には、胃カメラ検査(上部内視鏡検査)が最も有効です。特に、がんが粘膜内にとどまっている早期食道がんは、胃カメラでなければ見つけにくいため、これは2次予防の一環といえます。 胃カメラ検査は、誰もが保険診療で定期的に受けられるわけではありません。保険適用となるのは、医師が「リスクが高い」と判断した特定の方に限られます。以下は、食道がんのハイリスク群に該当し、定期的な胃カメラ検査が推奨されるケースです。 食道がんのハイリスク群 ・頭頸部がん(咽頭がん・喉頭がんなど)の既往がある方 食道がんの発症リスクが高く、定期的な胃カメラによる観察が推奨されます。 ・広範囲のバレット食道(LSBE)がある方 バレット腺がん(食道腺がん)発症リスクが高いため、定期的な内視鏡検査が必要です。 ・食道がんの既往歴がある方(治療後の経過観察) 再発や新たながんの発生リスクが高いため、定期的な内視鏡検査が行われます。 ・食道アカラシアのある方 食道の運動障害であるアカラシアは、食道がんのリスクが高く、定期的な内視鏡検査が推奨されます。 飲酒や喫煙の習慣がある方も、実際には食道がんのリスクが高いとされています。特に「お酒を飲むと顔が赤くなる方」は、食道がんや咽頭がんのリスクが大きく上昇することがわかっています。 しかし、こうした方々も現行の保険制度では、症状がない限り定期的な胃カメラ検査は保険適用とならず、自由診療扱いになります。症状が出てからではすでに進行していることが多く、早期発見の機会を逃す可能性があるため注意が必要です。 飲酒・喫煙習慣のある方は、たとえ自由診療(人間ドック)であっても、定期的な内視鏡検査を受ける意義は非常に大きいといえます。これにより、初期のがんや前がん病変の発見につながる可能性が高まります。 江戸川区船堀のアンカークリニック船堀南では、内視鏡ドックを実施しています。鎮静薬を使用し、拡大内視鏡を用いた胃カメラ検査を行うことで、咽頭がん・食道がんの早期診断に力を入れています。気になる症状がある方、食道がんのリスクが気になる方、一度も胃カメラを受けたことがない方も、一度胃カメラ検査をご検討ください。



